Онкология
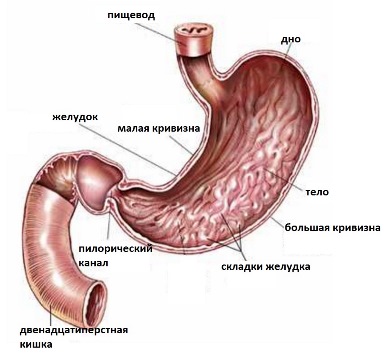
Пик заболеваемости раком желудка приходится на людей в возрасте 50-60 лет. В последние десятилетия во многих странах, в том числе и в России, отмечается тенденция по снижению заболеваемости раком желудка. Тем не менее, выживаемость больных раком желудка остается одной из самых низких.
Какие симптомы рака желудка?
Очень часто рак желудка протекает бессимптомно. Поэтому в странах с высокой частотой встречаемости рака желудка (Япония, Венесуэла, Чили) существуют специальные скрининговые программы, направленные на раннее выявление данного заболевания.
Похудание - потеря в весе при раке желудка, чаще всего, связана с недостаточным калоражем пищи, реже с усилением процессов катаболизма. Также данный симптом может явиться следствием хронического болевого синдрома, анорексии, феноменом быстрого насыщения при приеме пищи.
Болевой синдром - в начале заболевания боли локализуются в эпигастральной области и носят достаточно умеренный характер. Усиление болевого синдрома может свидетельствовать о прогрессии заболевания.
В 1993 г. были изучены жалобы 18363 пациентов с опухолями желудка, при этом была проанализирована частота встречаемости различных симптомов в данной группе (таб. 1).
| Симптомы | Частота встречаемости |
| Потеря веса | 62% |
| Болевой синдром | 52% |
| Тошнота | 34% |
| Дисфагия | 26% |
| Желудочное кровотечение | 20% |
| Раннее насыщение при приеме пищи | 18% |
| Наличие язвы желудка в анамнезе | 17% |
Wanebo, HJ, Kennedy, BJ, Chmiel, J, et al, Ann Surg 1993; 218:583
При прогрессировании заболевания рак желудка чаще всего метастазирует в печень, париетальный листок брюшины (часть брюшины, покрывающая брюшную полость изнутри) и отдаленные лимфатические узлы: левый надключичный лимфатический узел (метастаз Вирхова), околопупочные лимфатические узлы (метастаз сестры Марии Джозеф), левый подмышечный лимфатический узел (Ирландский узел). Поэтому данные области должны быть оценены врачом при проведении первичной консультации пациента.
Как диагностировать рак желудка?
Методом скрининга рака желудка является эзофагогастродуоденоскопия.
- Для распознавания макроскопических форм рака применяются методики улучшенной визуализации:
- хромоскопия (окрашивание слизистой оболочки на момент осмотра), осмотр в узком спектре света (NBI – получение детального сосудистого рисунка тканей), эндоскопия с увеличением
- морфологическое исследование биопсийного материала
- рентгенография пищевода и желудка
- мультиспиральная компьютерная томография (МСКТ) брюшной полости (с контрастированием)
- УЗИ органов малого таза
- рентгенография органов грудной клетки
- В качестве дополнительных методов исследования могут быть использованы:
- МСКТ органов грудной клетки (подозрение на наличие метастазов)
- МСКТ органов малого таза (подозрение на наличие метастазов)
- эндоскопическая сонография (эндо УЗИ) – для более точного определения глубины прорастания опухоли в стенку желудка
- диагностическая лапароскопия – с целью исключения метастазов в брюшине
Лечение рака желудка.
Хирургическое лечение рака желудка подразумевает под собой удаление желудка/части желудка и адекватного объема лимфатических узлов (лимфодиссекция) с последующим восстановлением целостности желудочно-кишечного тракта.
- В зависимости от объема удаляемого желудка выделяют следующие виды операций:
- дистальная резекция желудка
- проксимальная резекция желудка
- пилоруссохраняющая резекция желудка
- гастрэктомия
В настоящее время одним из перспективных методов лечения рака желудка являются лапароскопические вмешательства (операция через мини-проколы).
На передней брюшной стенке делают 5-6 проколов от 0,5 до 12 мм, через которые в брюшную полость вводятся эндоскопические инструменты. Этот метод гарантирует не только высокий эстетический результат (отсутствие шрамов), но и обеспечивает более комфортный послеоперационный период (меньше болевой синдром, быстрая активизация).
К сожалению, лапароскопическая хирургия может быть выполнена только при ранних формах рака желудка. По мере увеличения стадии заболевания преимущества лапароскопического подхода снижаются.
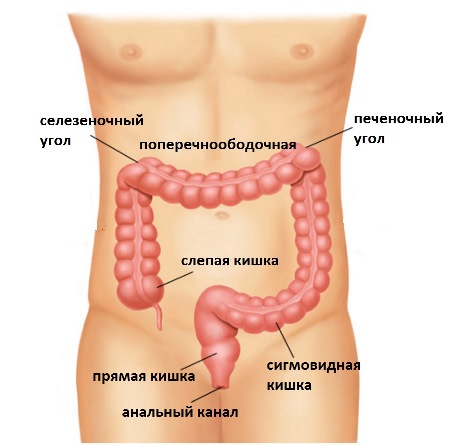
Толстая кишка состоит из нескольких отделов: слепая, восходящая ободочная, печеночный угол, поперечноободочная, селезеночный угол, нисходящая ободочная, сигмовидая, прямая, анальный канал.
В настоящее время колоректальный рак превратился в одну из значимых социальных проблем. Заболеваемость раком ободочной кишки достигла 18,7 на 100 000 населения. Причем, каждый пятый пациент обращается с четвертой стадией заболевания. В ряде стран западной Европы, США, Японии существуют специальные программы, призванные диагностировать колоректальный рак на ранней стадии.
В соответствии с этими программами лицам старше 50 лет (без факторов риска) необходимо раз в год выполнять тест на скрытую кровь (гемоккульт-тест), один раз в 5 лет – колоноскопию.
- Факторами риска заболеваемости раком ободочной кишки являются:
- воспалительные заболевания кишечника
- рак ободочной кишки у родственников первой степени родства моложе 60 лет
- наличие полипов ободочной и прямой кишки
- Симптомы колоректального рака.
- боль в животе,
- вздутие живота,
- нарушение стула,
- патологические примеси в стуле (кровь, слизь, гной),
- слабость,
- недомогание,
- анемия
Обследование пациента с колоректальным раком.
- Существует перечень обязательного обследования, который включает:
- эндоскопическая колоноскопия с биопсией
- морфологическое исследование биопсийного материала
- эндоскопическая гастродуоденоскопия
- мультиспиральная компьютерная томография (МСКТ) или
- магнитно-резонансная томография (МРТ) брюшной полости и малого таза (с контрастированием)
- рентгенография грудной клетки
- РЭА (раковый эмбриональный антиген) в сыворотке крови.
-
При наличие показаний могут потребоваться дополнительные исследования:
- ирригоскопия
- ПЭТ (ПЭТ-КТ)
- МСКТ грудной клетки
- радиоизотопное исследование костей
- МРТ головного мозга или КТ с контрастированием
В настоящее время возможности эндоскопических методов диагностики существенно расширились. Для распознавания макроскопических форм рака применяются методики улучшенной визуализации: хромоскопия (окрашивание слизистой оболочки на момент осмотра), осмотр в узком спектре света (NBI – получение детального сосудистого рисунка тканей), эндоскопия с увеличением.
Лечение колоректального рака.
Хирургическое лечение колоректального рака подразумевает под собой соблюдение определенных принципов. Радикальность операции достигается только в том случае, если происходит удаление не только части кишки с опухолью, но и всех лимфатических узлов и сосудов (лимфодиссекция), потому, что именно в лимфатических образованиях обнаруживаются метастазы колоректального рака.
В настоящее время одним из перспективных методов лечения колоректального рака являются лапароскопические вмешательства (операция через мини-проколы). На передней брюшной стенке делают 5-6 проколов от 0,5 до 12 мм, через которые в брюшную полость вводятся эндоскопические инструменты. Этот метод гарантирует не только высокий эстетический результат (отсутствие шрамов), но и обеспечивает более комфортный послеоперационный период (меньше болевой синдром, быстрая активизация).
Наблюдение после операции
После завершения радикального лечения пациент должен находиться под наблюдением онкологической службы минимум 5 лет.
- один раз в год - осмотр онколога,
- один раз в год – колоноскопия,
- каждые 3-6 месяцев в первые 2 года наблюдения - определение РЭА,
- каждые 6 месяцев в течении первых 2 лет после операции - МСКТ или МРТ брюшной полости и малого таза с внутривенным контрастированием, СКТ органов грудной клетки (или рентгенография грудной клетки, УЗИ брюшной полости и малого таза).